Глава 2.2.2. Акушерство. Второй и третий триместры
Метки: ВОЗ, Всемирная Организация Здравоохранения, УЗИ в акушерстве, УЗИ малого таза, УЗИ при беременности, акушерство, беременность, дайджест, маловодие, многоводие, обучение, приращение плаценты, расчетный вес плода, рекомендации, руководство
Содержание:
- Второй триместр
- Показания
- Оценка срока беременности
- Оценка морфологии плода
- Голова
- Позвоночник
- Грудная клетка
- Живот
- Конечности
- Объем амниотической жидкости
- Плацента
- Третий триместр
- Введение
- Биометрические параметры
- Размеры головы
- Измерение живота
- Размеры конечностей
- Амниотическая жидкость
- Оценка веса плода с помощью УЗИ
- Фетальная макросомия
- Клинические показания к УЗИ: предлежание и приращение плаценты
- Предлежание плаценты
- Приросшая плацента
По данным руководства Всемирной Организации Здравоохранения/ World Health Organization. Manual of diagnostic ultrasound. 2nd ed. Vol 2 2013 - внешняя ссылка
Эхографическое обследование во втором триместре беременности должно включать: оценку положения, предлежания и сердечной деятельности плода; локализацию плаценты; оценку амниотической жидкости; биометрию плода; и оценку анатомических структур и движений плода. УЗИ во втором триместре также рекомендуется в случаях вагинального кровотечения, риска пороков развития плода и запросов на инвазивную антенатальную диагностику.
Гестационный возраст (срок беременности), если он еще не определен в первом триместре, основывается на бипариетальном диаметре и других биометрических параметрах (длина бедренной кости, окружность черепа, поперечный диаметр мозжечка). Все эти параметры необходимо сравнить с эталонными кривыми. Если расхождение между анамнестическим (то есть менструальным) гестационным возрастом и гестационным возрастом, расчитанным по данным УЗИ, составляет >= 2 недель, срок беременности следует переопределить.
Морфология плода должна быть изучена между 19 и 21 неделей, чтобы исключить наиболее серьезные пороки развития. Требуется систематическое сканирование головы, грудной клетки, живота и конечностей с оценкой объема плаценты и амниотической жидкости.
Это исследование включает измерение бипариетального размера и окружности головы, толщины задних рогов боковых желудочков(*см УЗИ головного мозга - НСГ... ) и поперечного диаметра мозжечка; морфология орбит также должна быть визуализирована.
Трансталамическое сканирование рекомендуется для измерения бипариетального диаметра, лобно-затылочного диаметра и окружности головы (полученных из двух предыдущих измерений с помощью формулы эллипсоида или путём измерения с помощью трассировки непосредственно на аппарате). Церебральные структуры, подлежащие оценке в этой плоскости, включают полость прозрачной перегородки, третий желудочек, таламус и сильвиевы борозды; когда эти структуры в норме, многие патологические состояния могут быть исключены.
Трансвентрикулярное сканирование проводят в плоскости несколько выше, чем предыдущее, что позволяет визуализировать по срединной линии те же структуры, а также переднюю и заднюю части полостей желудочков. Предсердную ширину лобных рогов необходимо измерять и регистрировать при каждом обследовании: ее среднее значение составляет 7,5 ± 0,5 мм, а максимальное значение составляет 10 мм. После 30-й недели полости лобных рогов у нормального плода уже не видно.
Трансмозжечковое сканирование позволяет четко увидеть мозжечок, червь, большую цистерну (диапазон глубины: от 4 до 10 мм) и четвертый желудочек.
Трансорбитальное сканирование может показать орбиты, которые должны быть симметричными и одинакового размера.
Исследование позвоночного столба требует продольного сканирования по всему позвоночнику.
Оператор должен получить изображение легких, расположения сердца, четырех сердечных камер и левого и правого выносящих трактов. Плоскость сканирования, показывающая четыре камеры сердца, лучше всего подходит для оценки анатомии грудной клетки.
Это исследование требует измерения окружности живота и визуализации желудка, передней брюшной стенки, мочевого пузыря и почек. Лучшей плоскостью для измерения окружности живота является та, в которой воротная вена визуализируется на тангенциальном срезе; допустима также плоскость, в которой визуализируется желудок. При точном измерении окружности живота оператор сможет получить точную оценку веса плода, что необходимо для оценки внутриутробного развития плода.
Желудок выглядит как округлая анэхогенная структура, расположенная в верхней части левой брюшной полости. Форма и объем желудка сильно варьируют в зависимости от степени наполнения и перистальтики. Если этот орган не визуализируется, исследование следует повторить позже.
Оценка морфологии мочи требует систематического последовательного исследования для установления локализации, объема и эхогенности обеих почек; идентификация почечных сосудов может быть полезной при оценке врожденных аномалий почек. УЗИ играет косвенную роль в оценке почечной функции, измеряя амниотическую жидкость, наличие мочи в мочевом пузыре, соотношение между абдоминальной и почечной окружностями и толщину коркового слоя почек.
Оператор должен получить изображение длинных костей четырех конечностей и дистальных отделов конечностей (кистей и стоп), чтобы определить их наличие. Необходимо измерить длину бедренной кости, оценить длину, морфологию и эхогенность конечностей.
По соглашению измерение длины бедренной кости считается точным только в том случае, если бедренная кость на изображении имеет два затупленных конца. Расширение на большой вертел и головку бедренной кости не следует включать в отчет. Измерение также считается неточным, если изображение бедренной кости находится под углом более 30° к горизонтали.
Можно сделать как субъективную оценку, так и более объективные оценки количества амниотической жидкости. Индекс амниотической жидкости рассчитывается путем измерения самого глубокого кармана жидкости в каждом из четырех квадрантов, которые идеально делят матку, и путем сложения четырех значений; многоводие указывается, если результирующее значение > 20 см, и маловодие указывается, если оно < 5 см. Также можно измерить размер наибольшего вертикального кармана жидкости. Нормальные значения 2–8 см; карман размером < 2 см указывает на маловодие, а один > 8 см указывает на многоводие (см. раздел ниже об амниотической жидкости).
Врач должен определить расположение плаценты и оценить нормальность пуповины и плацентарного имплантата, а также их отношение к внутреннему маточному зеву (см. раздел ниже о плаценте).
Биометрия плода является важной частью плановых обследований в третьем триместре беременности. Измерения плода можно комбинировать для оценки веса плода или сравнивать с предыдущими измерениями того же плода для оценки роста в продольном направлении.
Кинетика роста нормальных плодов широко изучалась с помощью УЗИ для отслеживания таких параметров, как диаметр головы и живота и размеры конечностей. Прогрессирование роста головы и тела плода вариабельно, а изменения морфологических характеристик плода носят динамический характер, реагируя на сложный набор экологических и генетических факторов. Рост этих параметров, по-видимому, различен в разные периоды нормальной беременности и еще больше варьирует в зависимости от патологических состояний, которые могут повлиять на рост плода. Большинство измерений сравниваются со справочными диаграммами для беременности с нормальным распределением. Растущий интерес к корректировке таблиц размеров плода с учетом генетического влияния привел к публикациям таблиц размеров плода с поправкой на расу или др.
Наиболее важными биометрическими параметрами, оцениваемыми в третьем триместре беременности, являются размеры головы (бипариетальный размер и окружность головы), окружность живота и размеры конечностей (длина бедренной и плечевой кости).
Бипариетальный размер измеряется путем размещения калиперов на внешних границах проксимального и дистального краев черепа плода. Все отчеты о бипариетальном размере показали, что он является точным предиктором менструального гестационного возраста до 20 недель с вариацией ± 1 неделя (2 стандартных отклонения [СКО - *средне-квадратичных отклонения]). Практически все исследования показали прогрессивное увеличение вариации между 20 неделями и сроком, но вариация увеличивается на ± 2 до ± 3,5 недель (2 СКО) в конце третьего триместра беременности.
Окружность головы и окружность живота измеряются непосредственно с помощью эллипса по периметру головы и живота.
Измерения головы проводят в классической аксиальной плоскости головы плода, определяемой по ножкам мозга, таламусам и полости прозрачной перегородки, которая прерывает непрерывное эхо срединной линии в его передней трети. Окружность головы может быть получена из измерений лобно-затылочного и бипариетального размеров по формуле pi (d1 + d2)/2. Несколько авторов сообщили, что окружность головы является одним из наиболее надежных параметров для оценки менструального гестационного возраста из-за ее независимости от формы головы, простоты измерения (и, следовательно, точности) и ее прогностической ценности для гестационного возраста. Она может предсказать менструальный гестационный возраст с точностью от 1 недели (2 СКО) до 20 недель беременности до 3,8 недель (2 СКО) в конце третьего триместра.
Окружность живота измеряется в месте, позволяющем оценить размер печени. Печень является самым большим органом в туловище плода, и ее размер отражает аберрации роста, как задержку роста, так и макросомию. Окружность живота плода измеряется в месте наибольшего поперечного диаметра печени, что по УЗИ соответствует плоскости, в которой правая и левая воротные вены непрерывны. Окружность живота получают на поперечном круговом срезе живота плода, с желудком и внутрипеченочным трактом пупочной вены, чуть выше уровня прикрепления пуповины.
Сообщается, что из основных ультразвуковых измерений окружность живота является наиболее изменчивой, отчасти потому, что на нее более остро влияют нарушения роста, но эта вариация, вероятно, больше связана с ошибкой измерения, чем с биологическими различиями. Кроме того, измерить окружность живота труднее всего. Вариабельность прогнозирования менструального гестационного возраста по окружности живота увеличивается по мере увеличения срока беременности, достигая пика примерно в 4,5 недели (2 СКО) в конце третьего триместра беременности.
Длина бедренной кости измеряется на продольном сканировании, показывающем весь диафиз бедренной кости в плоскости, расположенной как можно ближе под прямым углом к ультразвуковому лучу. Измерение проводится от одного конца диафиза до другого. Тот же метод используется для измерения длины других костей, таких как плечевая, большеберцовая, малоберцовая, локтевая и лучевая.
Большинство исследований предполагают, что длина бедренной кости является точным предиктором менструального гестационного возраста в начале второго триместра с вариацией ± 1 неделя (2 СКО). Однако опять-таки вариация увеличивается по мере развития беременности, достигая пика примерно в 3,5 недели в конце третьего триместра. Важно подчеркнуть, что вариабельность размеров головы и бедренных костей невелика на ранних сроках беременности.
Для некоторых органов плода, таких как орбиты, мозжечок, печень, почки и сердце, были получены биометрические карты размера или объема, которые могут быть полезны при подозрении или диагностировании пороков развития. Сообщается, что объем почек связан со всеми параметрами роста плода на поздних сроках беременности.
Оценка амниотической жидкости в настоящее время считается неотъемлемой, важной частью ультразвукового исследования беременных женщин, особенно в таких ситуациях, как задержка внутриутробного развития или переношенная беременность. Доступны несколько субъективных и объективных методов. Субъективная оценка объема амниотической жидкости заключается в сравнении анэхогенных участков жидкости, окружающих плод, с пространством, занимаемым плодом и плацентой. Наиболее часто используемыми объективными методами являются измерение единственного самого глубокого кармана амниотической жидкости, свободного от пуповины и частей плода (максимальный вертикальный карман), и индекс амниотической жидкости, который представляет собой сумму самых глубоких карманов амниотической жидкости, измеренных в четырех квадрантах беременной матки (см. далее раздел об амниотической жидкости).
Многие исследования показали, что индекс амниотической жидкости более тесно связан с объемом амниотической жидкости, полученным в исследованиях с разведением красителя (*при амниоцентезе), и во многих случаях является более точным, чем измерение одного кармана. Другие исследователи не согласны.
Ни движения плода, ни положение матери не оказывают отрицательного влияния на оценку объема амниотической жидкости; однако положение плода может влиять на измерения.
Точно так же чрезмерное давление датчиком на брюшную полость матери может повлиять на измерения индекса амниотической жидкости. Существуют и другие потенциальные ловушки. Карман околоплодных вод, заполненный пуповиной, не следует использовать для оценки объема околоплодных вод. Цветная допплерография часто полезна для идентификации пуповины. У тучных женщин может быть значительно меньше жидкости из-за артефактных эхо-сигналов в амниотической жидкости. Эту проблему можно решить, используя низкочастотный датчик. Точно так же в третьем триместре свободно плавающие частицы, возможно, полученные из первородной смазки, могут сделать истинное амниотическое пространство менее заметным.
Объем амниотической жидкости начинает уменьшаться ближе к сроку, что может происходить резко при переношенных беременностях. Это может быть связано с плацентарной недостаточностью, например, в случаях задержки внутриутробного развития плода из-за перераспределения сердечного кровотока, так что почечная перфузия снижается, тогда как мозговой кровоток увеличивается.
Оценка веса плода с помощью УЗИ
Биометрия плода может использоваться отдельно или в сочетании с математическими формулами для прогнозирования веса плода. Многие формулы, классифицируемые как линейные или экспоненциальные, используются для оценки веса плода в клинической практике. В экспоненциальных формулах логарифм веса выражается как полиномиальная функция ультразвуковых параметров.(*см Расчетный вес плода :: Ка... и РВП :: Словарь - Для врач... ). Ранние формулы, используемые для прогнозирования веса плода при рождении с помощью УЗИ, основывались на измерениях только окружности живота или окружности живота и бипариетального размера. Модель, которая включала два параметра, предсказывала вес плода с точностью до 10% от фактического веса в 85% случаев; за счет включения другого параметра плода случайная ошибка в оценке веса плода была снижена на 15–25%.
Однако повторное использование трех переменных в одной и той же формуле обременительно и иногда требует множества математических манипуляций, что может ограничить ее клиническую полезность.
Референтные диапазоны на основе популяции, используемые для оценки роста плода, имеют некоторые ограничения. Кроме того, большинство формул основаны на общей популяции плода, которая включает широкий диапазон веса плода при рождении в срок или близко к сроку. По этим причинам некоторые авторы предположили, что эти формулы не применимы к очень недоношенным плодам. Поскольку преждевременные роды часто провоцируются патологическими состояниями, влияющими на рост, вес недоношенных новорожденных значительно ниже, чем у плодов, родившихся в срок. Поэтому были предложены индивидуализированные модели роста: путем определения кривой роста, специфичной для конкретного плода, должны быть устранены очевидные ограничения диаграмм роста на основе популяции. У нормального плода рост до 28 недель беременности предсказывает характер его последующего роста. При таком подходе каждый плод действует как собственный контроль. Однако этот метод ограничен тем, что он зависит от нормального роста во втором триместре, и он полезен, когда в третьем триместре возникает аномалия роста.
Предложена другая комплексная формула прогнозирования веса, включающая не ультразвуковые параметры, а срок беременности, пол плода, рост матери, скорость прибавки веса матери в третьем триместре и количество ранее рожденных детей. Это уравнение можно использовать, когда требуется быстрая приблизительная оценка. Не все врачи владеют ультразвуковой биометрией, а стоимость УЗИ намного превышает стоимость этого сложного метода прогнозирования веса, который могут проводить даже сами женщины.
Точная оценка массы плода является неотъемлемой частью акушерской практики. Хорошо известно, что как низкий вес плода при рождении, так и избыточный вес плода связаны с повышенным риском осложнений у новорожденных во время родов и послеродового периода. Оптимальным диапазоном веса плода при рождении считается 3000–4000 г. Точная оценка веса плода при рождении важна, особенно для плодов с несоответствующим весом, таким как малый вес для гестационного возраста или макросомальный плод. Наиболее универсально применимые формулы были получены в исследованиях, в которые было включено несколько маловесных или макросомных детей. Напротив, целевые формулы, разработанные специально для этих детей, обычно основаны на небольшом количестве случаев. Более того, маленькие для гестационного возраста плоды часто рождаются крайне преждевременно.
Макросомные плоды, определяемые как плоды с весом при рождении более 4000 г, составляют около 10% всех новорожденных, но за последние несколько десятилетий в западных странах этот процент увеличивается из-за пищевых добавок и лучшего питания.
За последние 2–3 десятилетия в различных группах населения мира, за некоторыми исключениями, такими как США, было обнаружено общее увеличение на 15–25% доли женщин, рожающих крупных детей. Макросомия плода часто связана с неонатальной заболеваемостью и травматичными родами, а осложнения, связанные с этим состоянием, включают повышенную травматизацию матери и плода, дистоцию плечиков с последующим параличом Эрба, перинатальную асфиксию, аспирацию мекония, повышенную частоту родовых расстройств, послеродовую атонию и кровотечения, разрывы родовых путей и гематомы.
Прогноз веса с помощью УЗИ дает адекватные результаты для общей популяции плодов, но результаты менее удовлетворительны для макросомальной популяции.
Тем не менее, расчитанный по УЗИ вес плода, полученный с помощью моделей, включающих окружность живота и длину бедренной кости, остается полезным методом для оценки женщин с риском развития макросомии.
Сообщалось о многих методах определения веса плода по УЗИ; в большинстве случаев точность прогноза снижается, когда вес плода приближается к 4000 г. Основной проблемой при оценке макросомального веса плода с помощью УЗИ является высокая степень присущей ей погрешности. Более того, большинство формул для оценки веса плода основаны на перекрестных данных по неотобранным группам пациентов, меньшинство из которых, вероятно, страдает диабетом. Предложенные ультразвуковые методы существенно не различаются по точности прогнозирования макросомии. Средняя абсолютная процентная ошибка в прогнозировании веса плода при рождении составила около 7%, но чувствительность УЗИ при выявлении макросомии составила всего 65%.
Поскольку клинические и ультразвуковые методы имеют одинаковую ограниченную способность прогнозировать вес плода более 4000 г, Американский колледж акушеров и гинекологов сослался на третий метод, а именно на собственную оценку размеров плода матерями.
Вероятность того, что этот метод может предсказать макросомию, аналогична клиническому и ультразвуковому методам.
Поскольку жировая ткань менее плотная, чем мышечная, и из-за непропорционального увеличения жирового компонента плода у младенцев женщин с диабетом, вес их плодов, особенно плодов с избыточным весом при рождении, может систематически завышаться при УЗИ по этим формулам. Однако результаты исследований, посвященных этому вопросу, противоречивы. Из-за повышенного вклада жировой ткани в вес плода младенцев от женщин с диабетом формулы, основанные исключительно на измерениях мягких тканей, могут быть более точными, чем формулы, в которых измеряются как жировая, так и мышечная ткани. Хотя была обнаружена хорошая корреляция между ультразвуковыми измерениями состава тела плода и результатами, полученными при рождении, полезность подхода измерения фетального жира для выявления макросомных новорожденных не была подтверждена, и его клиническое использование по сравнению с другими предикторами еще предстоит определить.
Конфигурация тела плода может иметь большее значение, чем произвольно установленный порог веса плода при рождении. Макросомные плоды на самом деле характеризуются большей окружностью туловища и грудной клетки и увеличенным бисакромиальным диаметром по мере увеличения веса плода.
Макросомные младенцы от матерей с диабетом также характеризуются большей окружностью плеч и конечностей, уменьшенным соотношением головы к плечу, значительно более высоким процентным содержанием жира в организме и более толстыми кожными складками верхних конечностей, чем контрольная группа с таким же весом и ростом при рождении. Использование других, нестандартных ультразвуковых измерений, таких как толщина мягких тканей плеча, отношение подкожной клетчатки к длине бедренной кости и диаметр от щеки к щеке, для оценки веса плода, однако, не значительно улучшает прогностическую ценность акушерского УЗИ при прогнозировании веса плода при рождении.
При нормальной беременности толщина подкожной клетчатки брюшной стенки плода в срок положительно связана с весом при рождении. При увеличении толщины увеличивается вероятность оперативных вагинальных родов и кесарева сечения; однако эта мера не связана с перинатальным исходом.
Достижения в ультразвуковой технологии не изменили эту ситуацию. Внедрение трехмерного УЗИ побудило некоторых авторов предложить новые формулы, включающие объемные данные о конечностях плода. Применение этих методов обычно ограничивалось чрезмерным временем, необходимым для измерения объема, и потребностью в сканере с поддержкой трехмерного режима и специальным программным обеспечением. Точно так же клиническая полезность МРТ для оценки веса плода требует дополнительного изучения.
Клинические показания к УЗИ: предлежание и приращение плаценты
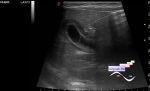
На поздних сроках беременности диагностическое ультразвуковое исследование используется выборочно по конкретным клиническим показаниям, а ценность рутинного ультразвукового скрининга на поздних сроках беременности в невыбранных популяциях является спорной. Кокрановская база данных использовала существующие доказательства, чтобы сделать вывод, что плановое УЗИ на поздних сроках беременности в группах низкого риска или в неотобранных популяциях не приносит пользы ни матери, ни ребенку. Отсутствует информация о потенциальных психологических эффектах рутинного УЗИ на поздних сроках беременности и о влиянии как на краткосрочные, так и на долгосрочные исходы у новорожденных и детей. Ультразвуковое исследование может быть полезным в определенных ситуациях, например, при подозрении на аномальное расположение плаценты (предлежание плаценты) или приращения (placenta accreta–percreta *см. ниже).
В то время как клиническая оценка остается решающей при подозрении и лечении предлежания плаценты, окончательный диагноз большинства низко расположенных плацент в настоящее время достигается с помощью ультразвукового исследования.
Однако клиническое подозрение должно быть при любом случае вагинального кровотечения. Трансвагинальное УЗИ, если оно доступно, может быть использовано для исследования расположения плаценты на любом сроке беременности и, в частности, в третьем триместре, если считается, что плацента расположена низко.
Трансвагинальный доступ значительно более точен, чем трансабдоминальное УЗИ, и настоятельно рекомендуется, особенно в случае заднего расположения плаценты, с дополнительным преимуществом сокращения времени сканирования. Безопасность ТВУЗИ хорошо известна, что подтверждается многочисленными проспективными обсервационными исследованиями, в которых трансвагинальное УЗИ использовалось для диагностики предлежания плаценты без геморрагических осложнений.
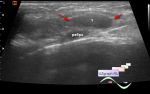
У 60% женщин, которым проводится трансабдоминальное УЗИ, положение плаценты может быть переклассифицировано при трансвагинальном УЗИ. На основании повышенной прогностической ценности трансвагинального УЗИ операторам рекомендуется сообщать фактическое расстояние между краем плаценты и внутренним зевом при трансвагинальном сканировании, используя стандартную терминологию миллиметров от зева или миллиметров перекрытия (край плаценты, который точно достигает внутреннего зева, описывается как 0 мм).
Приращение плаценты — это аномальное прилегание плаценты к матке с последующей неспособностью отделиться после рождения плода. Наиболее частыми предрасполагающими факторами являются предшествующее кесарево сечение и предлежание плаценты. Тип приращения варьирует в зависимости от глубины инвазии: ворсинки проникают в децидуальную оболочку, но не в миометрий (accreta); ворсинки проникают и внедряются в миометрий, но не в серозную оболочку (increta); и ворсинки проникают в миометрий и могут перфорировать серозную оболочку, иногда в соседние органы (percreta).
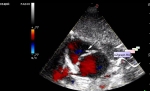
Диагноз можно поставить с помощью УЗИ. Признаки приращения плаценты включают плацентарные лакуны неправильной формы (сосудистые пространства) с турбулентным внутренним потоком, выявляемым при допплерографии, истончение миометрия, покрывающего плаценту, потерю ретроплацентарной гипоэхогенной зоны, отсутствие децидуальной поверхности с нормальной эхогенностью плаценты, прерывание или усиление васкуляризации границы между серозной оболочкой матки и задней стенкой мочевого пузыря, а также явное выпячивание или протрузию плаценты в мочевой пузырь.
В дополнение к серошкальному УЗИ следует проводить целевую допплеровскую оценку. Иногда для этой оценки также может рассматриваться МРТ, так как она может предоставить дополнительную диагностическую информацию в сомнительных случаях или когда плацента находится в заднем расположении.
*Также в публикации присутствуют эхограммы и таблицы.
*комментарии редактора