Какая бактерия вызывает мастит после укуса человека?
Метки: Последние публикации, УЗИ молочных желез, дайджест, маммология, новости, онкология
Содержание:
- Радиологическая картина воспаления
- Методы визуализации
- Маммография
- УЗИ
- МРТ груди
- Подходы к диагностике и лечению воспаления молочной железы
- Воспалительный рак
- Послеродовый мастит
- Воспаление сосково-ареолярного комплекса
- Галактофорит и периферический абсцесс молочной железы
- Гранулематозный мастит
- Редкие формы мастита
- Ятрогенные инфекции
- Практические меры, диагностический подход и базовая терапия воспаления молочной железы
- Предлагаемая схема приема лекарств
По данным публикации в журнале Диагностическая и интервенционная визуализация(Diagnostic and Interventional Imaging) за октябрь 2015 г.: Inflammatory breast disease: The radiologist's role / Воспалительное заболевание молочной железы: роль радиолога - внешняя ссылка
Мастит – это воспаление тканей молочной железы. С патофизиологической точки зрения мастит отражает множество основных этиологий. Он может быть следствием неинфекционного воспаления, инфекции (как правило, бактериального происхождения), но также может быть вызван воспалением, возникшим в результате роста злокачественной опухоли. Клинически мастит всегда проявляется тремя кардинальными признаками воспаления: покраснением, жаром и болью. Специалисты-маммологи, обследующие женщин с маститом, должны действовать следующим образом: во-первых, важно различать онкологические и неонкологические воспаления молочной железы, поскольку их клиническая картина может вводить в заблуждение. Связанный с раком мастит, отражающий наличие агрессивного рака, наблюдается реже, чем другие формы мастита, но его диагноз, который иногда может быть трудным, необходимо поставить или исключить без промедления. После исключения мастита, связанного с раком, необходимо выяснить причины воспаления, чтобы обеспечить быстрое лечение и выздоровление пациента.
Радиологическая картина воспаления
Грудь – поверхностный орган. Таким образом, клинические признаки воспаления молочной железы очевидны. Они включают покраснение, жар и боль. Пациента следует расспросить о том, как возникло воспаление и, в частности, произошло ли оно внезапно или нет. Любые случаи прогрессирующего воспаления следует расценивать как атипичные. Как и в остальном организме, воспаление молочной железы может иметь инфекционное или неинфекционное происхождение, но оно также может быть вызвано раком молочной железы.
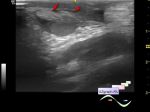
Утолщение кожи – один из признаков, на который следует обратить внимание. Хотя клиническое обследование часто может выявить утолщение кожи, радиологическое исследование позволяет провести детальный анализ толщины дермы и сравнить пораженную и контралатеральную стороны. Одного клинического обследования недостаточно для адекватной оценки степени утолщения кожи или выявления ограниченного утолщения кожи. Маммограммы воспроизводимо выявляют случаи утолщения дермы. Очаговые поражения кожи лучше визуализируются с помощью цифрового томосинтеза, который позволяет получить изображения поперечных срезов ткани молочной железы. Толщину кожи также можно адекватно оценить с помощью ультразвукового исследования с использованием высокочастотного датчика.
МРТ также обеспечивает точные измерения толщины кожи. Радиологическая визуализация выявляет изменения в жировой ткани, вызванные воспалением, а также другие признаки воспаления. Подобные изменения очень редко выявляются с помощью маммографии или МРТ. УЗИ очень эффективно для обнаружения гиперэхогенных жировых долей, которые являются типичными проявлениями при поиске воспалительной ткани молочной железы. Протяженность гиперэхогенных зон вариабельна и зависит от степени воспаления.
Увеличение подкожных лимфатических сосудов – еще один кардинальный признак воспаления молочной железы. УЗИ хорошо визуализирует этот признак и выявляет анэхогенные щели, расположенные на границе между дермой, которая обычно утолщена, и подкожной жировой клетчаткой. Ультразвуковая допплерография, которая свидетельствует об отсутствии кровотока (даже слабом кровотоке) внутри этих структур, помогает отличить их от гиперемированных кровеносных сосудов, которые часто связаны с дилатацией лимфатических сосудов.
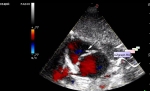
Гиперемия молочной железы, определяемая как повышенная васкуляризация ткани молочной железы, также связана с воспалением. О гиперемии может свидетельствовать ультразвуковая допплерография, при которой выявляют увеличенное количество артериальных и особенно венозных структур. Гиперемия наиболее заметна в поверхностных отделах молочной железы. Подобную гиперваскуляризацию также можно подтвердить с помощью МР-ангиографии путем сравнения сосудистых структур обеих молочных желез.
Возможность аномалий молочных протоков должна быть исследована у пациентов с воспалением молочной железы, поскольку некоторые воспалительные состояния связаны с поражением молочных протоков. Ультразвуковые изображения могут выявить расширенные, эктатические протоки с утолщенными стенками и/или эхогенным содержимым. УЗИ следует проводить от соска к периферическим зонам по радиальной схеме, чтобы обнаружить возможные отклонения в каждом сегменте молочной железы. Маммография, как правило, мало помогает при исследовании молочных протоков, поскольку последние на маммограммах не видны. Однако иногда молочные протоки можно визуализировать с помощью маммографии в очень плотной или очень жирной груди, и могут наблюдаться аномалии молочных протоков. МРТ является подходящим методом визуализации для исследования системы молочных протоков из-за ее высокого пространственного разрешения и использования контраста. Действительно, воспалительное поражение молочных протоков можно определить путем введения контрастного вещества и оценки утолщения стенок.
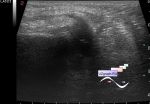
Радиологи, обследующие пациентов с воспалением молочной железы, должны проявлять особую осторожность, чтобы обнаружить возможные скопления жидкости. Начальные скопления жидкости в молочной железе могут быть небольшими и их трудно обнаружить, поскольку они лишь немного более гипоэхогенны, чем соседние ткани молочной железы. Они практически всегда сопровождаются гиперэхогенными изменениями окружающей жировой клетчатки. Если обнаруживается скопление жидкости, то оно обычно имеет гипоэхогенно гетерогенный вид, обычно с уровнем жидкость-жидкость. Стенки скоплений жидкости могут выглядеть утолщенными или неровными и имеют тенденцию распространяться на соседние жировые дольки и рассекать их. Радиологи должны искать возможные пути свищей к коже или млечным протокам.
У пациентов с воспалением молочной железы следует обследовать подмышечную область, чтобы определить возможное поражение лимфатических узлов. Лимфаденопатия может быть реакцией на воспаление или вторичной по отношению к метастазам у пациентов с воспалительным раком молочной железы. Лимфатические узлы с регулярным кортикальным утолщением, ровным контуром и видимыми центральными воротами обычно отражают доброкачественное состояние. Напротив, злокачественное новообразование характеризуется очаговым утолщением коры в сочетании с аномалиями контура лимфатических узлов с инфильтрацией жировой ткани и исчезновением центральных ворот.
Как будет обсуждаться далее, воспаление молочной железы может возникать по разным причинам, некоторые из которых трудно диагностировать. Поэтому полное использование методов визуализации молочной железы имеет решающее значение для обеспечения максимально точного диагноза и последующего предоставления пациенту наиболее эффективного лечения. Для этого целесообразно использовать весь спектр методов диагностики, не пытаясь при этом сократить расходы. Технически выбор методов должен зависеть от имеющихся человеческих и технических знаний, а также от клинических условий, которые должны учитывать возраст пациента.
Маммографию следует предлагать пациентам старше 30 лет с воспалением молочной железы. Процедура визуализации должна быть адаптирована в каждом случае с учетом боли, которую испытывают пациенты с воспалением молочной железы. Необходимо найти приемлемый компромисс между необходимостью получения изображения достаточного качества и болью, причиняемой пациентке сжатием груди. Хотя качество маммограммы иногда может быть неоптимальным из-за проблем, связанных со сжатием груди, полученные изображения могут предоставить важную информацию для диагностики и тактики ведения пациентки. Двустороннюю маммографию следует проводить для сравнения здоровой и пораженной молочной железы. Действительно, выявление конкретных деталей на пораженной стороне предполагает сравнение с контралатеральной стороной, а непораженную сторону также необходимо обследовать на наличие клинически необнаруженного заболевания. Требуется тщательное исследование маммограмм для выявления возможных узловых зон, архитектурных искажений или микрокальцификаций. Даже незначительные детали, которые обычно не вызывают подозрений, могут оказаться решающими для диагностики и лечения воспаления молочной железы. Поэтому для визуализации таких деталей может быть полезно использовать увеличенные изображения и цифровой томосинтез.
Ультразвуковое исследование имеет решающее значение для диагностики пациентов с воспалением молочной железы. УЗИ должно проводиться систематически, быть двусторонним и включать исследование подмышечных лимфатических узлов. Радиолог должен всегда искать признаки воспаления и стараться четко определить область, пораженную воспалительным процессом. У пациентов с воспалительным раком молочной железы УЗИ помогает обнаружить скопления жидкости и обеспечивает изображения, позволяющие предположить наличие роста опухоли. Наконец, УЗИ можно использовать для планирования и контроля чрескожных пункций, которые являются важной частью процесса диагностики и планирования лечения. УЗИ также можно использовать для проведения биопсии тканей лимфатических узлов у пациентов с подозрением на поражение лимфатических узлов.
МРТ молочной железы, требующую введения контрастного вещества, следует проводить только в особых обстоятельствах. Она часто проводится после того, как диагностирована воспалительная карцинома, и направлена на получение более подробной информации об опухоли. МРТ дает более подробную информацию о возможных глубоких поражениях и может выявить признаки воспаления подлежащих мышц и структур грудной клетки. Используется для выявления лимфаденопатии внутренних лимфатических узлов молочной железы, которую трудно обнаружить с помощью УЗИ. Она также лучше подходит для оценки поражения подмышечных и апикальных лимфатических узлов. Если обнаружено злокачественное новообразование, контралатеральную грудь следует обследовать с помощью метода высокой чувствительности, такого как МРТ, чтобы исключить развитие опухоли на контралатеральной стороне. Пациенты с воспалительной карциномой обычно получают неоадъювантную химиотерапию до того, как рассматривается хирургическое лечение. В этих случаях МРТ является лучшим методом мониторинга прогрессирования заболевания и реакции пациента на химиотерапию. МРТ также может быть выполнена у пациентов с предположительно не связанным с опухолью воспалением, но которое кажется атипичным или прогрессирует необычным образом, а также у пациентов, у которых ни маммография, УЗИ, ни пункция не привели к установлению диагноза. В таких обстоятельствах МРТ может выявить опухоли молочной железы, которые остаются необнаруженными с помощью обычных методов.
Пункция молочной железы, которая при воспалении молочной железы должна проводится незамеделительно, проводятся под контролем УЗИ, которое выявляет наличие аномалий (обычно скоплений или гипоэхогенных зон, которые могут отражать развивающиеся скопления жидкости или опухоли). В связи с широким спектром возможных заболеваний, которые могут вызвать воспаление молочной железы, целесообразным представляется гистологический анализ патологических образцов. Обязателен также цитологический и бактериологический анализ жидкости, собранной при этих процедурах. При своевременном выполнении (по возможности во время первого визита) такие гистоцитологические и бактериологические пробы помогают быстрее пройти диагностический процесс.
При подозрении на рак молочной железы, даже если четкое образование не обнаружено, образцы следует брать из областей с незначительными изменениями, обнаруженными с помощью УЗИ. Это часто позволяет поставить диагноз на основании гистологических результатов, поскольку при воспалительном раке наблюдается диффузное поражение тканей с лимфангитным карциноматозом по всей молочной железе. Таким образом, образцы даже из, казалось бы, непораженных зон часто могут привести к диагностике. У пациентов с подтвержденным скоплением(ями) жидкости немедленная пункционная аспирация скопления уменьшает объем некротического абсцесса и способствует эффективному противовоспалительному и противоинфекционному лечению. В редких случаях данных маммографии достаточно для проведения стереотаксического сбора образцов, особенно у пациентов со скоплениями микрокальцинатов.
Биопсию под контролем МРТ обычно рассматривают только в том случае, если на маммограммах или ультразвуковых изображениях не видно четкого очага, а на МРТ видно.
Подходы к диагностике и лечению воспаления молочной железы
В подавляющем большинстве случаев воспаление молочной железы вызвано воспалительным или инфекционным заболеванием ткани молочной железы; однако иногда это может быть связано с воспалительным раком. Хотя воспалительный рак молочной железы клинически встречается довольно редко, радиологи, специализирующиеся на заболеваниях молочной железы, должны быть знакомы с его признаками и уметь безотлагательно его диагностировать. Воспалительный рак — агрессивная форма инвазивного рака, характеризующаяся диффузной инфильтрацией тканей молочной железы и внезапным появлением симптомов. Обычно воспалительный рак молочной железы диагностируется в течение 3 месяцев после появления клинических симптомов. У пациентов наблюдается диффузный отек молочной железы, видимый при клиническом осмотре, с появлением на коже «апельсиновой корки» или эритемы. Вся грудь обычно опухшая и никаких реальных пальпируемых образований не обнаруживается. По оценкам, от 3 до 10% случаев инвазивного рака имеют клинические признаки воспалительного рака.
Минимальные критерии диагностики воспалительной карциномы включают: изменения кожи (эритема, отек, апельсиновая корка, покраснение и жар); история болезни менее 6 месяцев; эритема, покрывающая не менее трети груди; гистопатологические признаки инвазивной карциномы.
Типичная клиническая картина воспаления кожи является следствием эмболии опухолевыми клетками лимфатических сосудов, которые в основном расположены подкожно в молочной железе. Таким образом, лимфангитный карциноматоз кожи характерен для воспалительного рака, но он не является ни обязательным, ни достаточным для диагностики воспалительной карциномы.
Воспалительный рак следует отличать от локализованного рака поздней стадии с поражением кожи. Воспалительный рак обычно характеризуется недавним появлением симптомов (менее 3 месяцев) у относительно молодых женщин (средний возраст: 58 лет), диффузными кожными признаками, наличием относительно быстро развивающегося роста, а также относительно высокой частотой метастазирования при постановке диагноза (оценивается в 20–40%). Эти виды рака, как правило, имеют плохой прогноз, выживаемость в течение 2 лет составляет 84%.
Локализованный рак на поздней стадии обычно характеризуется длительным клиническим анамнезом и образованием, существующим более 6 месяцев. Поражение кожи часто локализуется в определенной части молочной железы. Воспалительная форма такого рака обычно возникает у пожилых женщин (средний возраст: 66 лет). Рост опухоли медленный, и только у 10% женщин на момент постановки диагноза имеются метастазы. Прогноз этих видов рака более благоприятный: выживаемость в течение 2 лет составляет 91%.
Методы визуализации часто позволяют радиологам выявить и диагностировать рак молочной железы. Результаты маммографии часто выявляют значительную асимметрию с утолщением кожи и диффузным отеком молочной железы. Хотя иногда рак молочной железы легко увидеть, он часто отражается лишь в незначительных маммографических деталях, поэтому маммограммы следует проверять тщательно. Увеличение изображения может помочь обнаружить микрокальцификации, наличие которых в таких обстоятельствах всегда весьма подозрительно. Изображения локализованного сжатия или цифрового томосинтеза могут выявить помутнения (обычно спикулированные) или асимметричную плотность, что также весьма подозрительно у пациентов с воспалением молочной железы.
Ультразвуковое исследование выявляет ранее описанные признаки воспаления, но его следует использовать для выявления возможных опухолей молочной железы (образований) или ослабленных или гипоэхогенных зон, из которых можно пункционно взять образцы тканей для гистологических оценки. Исследование лимфатических узлов подмышечной области может дать информацию, указывающую на рак молочной железы; возможное поражение лимфатических узлов должно побудить радиологов к пункции лимфатических узлов.
МРТ молочной железы обычно проводят пациентам с воспалительным раком. Она предоставляет подробную информацию о распространении раковых клеток в ткани молочной железы и поражении лимфатических узлов (особенно апикальных и внутренних групп молочной железы). МРТ также используется для обнаружения возможных контралатеральных поражений, которые могли быть не обнаружены во время первоначальных маммографических и ультразвуковых исследований у пациентов с открытым гомолатеральным раком молочной железы. У пациентов, у которых биопсия под контролем УЗИ областей обнаруженных на МРТ не позволяет получить адекватные образцы тканей, следует рассмотреть возможность биопсии под контролем МРТ в реальном времени(*еще есть пункция по контролем МРТ+УЗИ фьюжен Новые технологии не позво... ). Лечением первой линии воспалительного рака обычно является неоадъювантная химиотерапия. В таких случаях МРТ перед лечением позволяет радиологам впоследствии и достоверно оценить эффективность терапии. Время от времени радиологи подозревают воспалительную карциному, не имея возможности определить четкую мишень для пункции с помощью маммографии, УЗИ или МРТ (*для этого даже есть собственный термин CUP синдром (carcinoma of unknown primary или рак с неизвестным первичным очагом) CUP-синдром, случай невид... ). Такие случаи обычно отражают очень диффузный рак молочной железы, и чрескожные образцы следует брать без надлежащего радиологического контроля из областей, которые клинически кажутся наиболее пораженными. Действуя таким образом, можно получить надежные диагностические результаты для пациентов с воспалительным раком молочной железы. Если, несмотря на все эти диагностические процедуры, клинически подозрение на воспалительный рак все еще остается, но не может быть подтверждено гистологически на основании различных чрескожных образцов, следует назначить междисциплинарное совещание по оценке случая для определения соответствующего диагностического подхода (который часто основан на эксцизионной биопсии).
Диагностика послеродового мастита зачастую довольно проста из-за клинических обстоятельств, при которых он возникает. Эта форма мастита встречается у кормящих женщин. На начальных стадиях послеродовой мастит приводит к застою молока, что часто связано с плохим анатомическим дренажем части молочной железы. На этом этапе количество лейкоцитов и бактерий в молоке низкое. Большинство случаев застоя молока не требуют терапевтического лечения и проходят спонтанно. Однако если застой молока сохраняется, появляется неинфекционное воспаление. Это связано с увеличением количества лейкоцитов в молоке, хотя количество бактерий существенно не меняется. Пятьдесят процентов случаев неинфекционного воспаления со временем заканчиваются инфекционным маститом, характеризующимся увеличением количества лейкоцитов в молоке, а также значительным увеличением количества бактерий в молоке. В 90% случаев больные инфекционным маститом выздоравливают после противовоспалительного и антибактериального лечения. В 10% случаев у пациенток развивается абсцесс молочной железы, что осложняет лечение.
Кормящим женщинам с воспалением молочной железы следует проводить УЗИ для поиска скопления жидкости. Если ультразвуковое исследование свидетельствует о скоплении жидкости, следует рассмотреть возможность пункции и дренирования скопившейся жидкости, и выполнить их следует своевременно. Это позволит более точно поставить диагноз и, прежде всего, провести целенаправленное лечение антибиотиками против обнаруженных в жидкости бактерий. У пациентов с рецидивирующим скоплением жидкости дренирование можно повторить, но если скопление сохраняется или рецидивирует снова, особенно если его размер > 3 см, следует рассмотреть возможность установки чрескожного дренажного катетера и обсудить это с лечащим врачом. Только в случае рецидивирующего скопления жидкости и безрезультатного чрескожного дренирования и установки чрескожного дренажного катетера следует рассматривать возможность направления пациента к хирургу для хирургического дренирования. Хотя ранее хирургическое дренирование использовалось в случаях послеродового абсцесса, в настоящее время оно проводится редко из-за эффективности чрескожных процедур и антибиотиков. Не следует пренебрегать возможностью развития карциномы у кормящих женщин с воспалением молочной железы. У этих пациентов рак иногда может развиваться быстро с признаками воспаления молочной железы, характерными для мастита.
Если клиническое обследование кажется подозрительным или ультразвуковые изображения кажутся необычными, то маммография иногда может выявить подозрительные отклонения, которые позволяют более точно поставить диагноз. Пункция у кормящих женщин с атипичными результатами визуализации может предотвратить ошибочную диагностику рака, который, хотя и встречается редко, но трудно диагностируется.
Воспаление сосково-ареолярного комплекса
Сосок и сосково-ареолярный комплекс (САК) образуют специфическое, сложное анатомическое образование внутри молочной железы. Анатомически они образуют узел, в который впадают млечные протоки, дренирующие ткань молочной железы. Кроме того, в САК расположены многочисленные апокриновые железы, такие как сальные и потовые, а также железы Монтгомери. Железы Монтгомери — это небольшие железистые образования, расположенные под поверхностью кожи на краю ареолы. Железы Монтгомери напрямую сообщаются с внешней средой и поэтому могут загрязняться бактериями. По этим причинам воспаление молочной железы инфекционного происхождения часто начинается и распространяется из САК.
Радиологическое исследование САК и соседних тканей затруднено из-за его небольшого анатомического размера и поверхностного положения. Польза маммографии для исследования САК весьма невелика, а ультразвуковое исследование затруднено из-за акустической тени, отбрасываемой соском из-за дифракции ультразвуковых волн. Поэтому клиническое обследование имеет первостепенное значение для этой области молочной железы. Большинство заболеваний сосков вызваны воспалением или инфекцией желез Монтгомери. Они связаны с поражениями, расположенными внутри дермы (дермоидные или эпидермоидные кисты) и воспалением соседних тканей или прямым нагноением из сальных или потовых желез. Радиологическое исследование выявляет внутрикожное поражение с признаками воспаления, которое может распространяться на подкожный слой и поверхностную часть молочной железы. В таких ситуациях диагностические и терапевтические интервенционные процедуры мало помогают. Пунция затруднена из-за очень поверхностного расположения поражений и по самой своей природе (плотные структуры) они не могут быть адекватно дренированы с помощью чрескожных процедур. Поэтому поражения САК следует, в первую очередь, лечить медикаментозной терапией. Если наблюдается резистентность к лекарственной терапии или рецидив, следует рассмотреть возможность хирургического удаления.
Радиологи должны быть знакомы со специфическим клиническим состоянием, называемым болезнью Зуски, также известным как молочная фистула или субареолярный абсцесс, и уметь диагностировать его у пациентов с воспалением САК. Это малоизвестное заболевание, характеризующееся повторяющимися и рецидивирующими эпизодами со специфической клинической картиной. У пациентов наблюдаются воспалительные абсцессы и свищи, которые обычно открываются на краю ареолы или в ткани молочной железы вблизи САК. Патофизиологический механизм, лежащий в основе этого заболевания, основан на изменениях эпителия, выстилающего молочные протоки, в месте их впадения в сосок. Эпителий, который обычно состоит из двойного слоя кубовидных клеток, становится плоским и утолщается, вызывая обструкцию молочных протоков. Обструкция протока приводит к секреторному стазу дистальной части млечного протока и появлению абсцесса в ретроареолярной области. Продолжающийся воспалительный процесс приводит к образованию свища в периареолярной области. Поскольку болезнь Зуски (обструкция протоков, абсцесс и свищ) относительно неизвестна, ее часто лечат путем хирургической абляции свища и абсцесса. В этих случаях млечный проток, вызывающий заболевание, остается на месте, что неизбежно приводит к рецидивирующим локальным вспышкам заболевания. Только правильное хирургическое лечение, удаление свищевого хода, абсцесса и закупорки млечного протока позволяет полностью излечиться от этого заболевания.
Галактофорит и периферический абсцесс молочной железы
Даже если первоначально инфекция молочных протоков локализуется в области сосков, она может ретроградно распространиться на всю молочную систему и вызвать широко распространенное воспаление молочных желез. В таких случаях в молочной железе наблюдается значительное диффузное воспаление, и дифференциальная диагностика между воспалением инфекционного происхождения и воспалительной карциномой может быть затруднена. Радиологическое исследование у этих больных выявляет нарушения как центральной, так и периферической млечной системы. Ультразвуковое исследование выявляет значительную эктазию протоков, а содержимое протоков иногда визуализируется как густая жидкость, но чаще имеет солидный вид. Маммография обычно не очень полезна и в большинстве случаев выявляет признаки отека без значительного скопления жидкости. Однако МРТ свидетельствует о широко распространенном поражении молочных желез с диффузными признаками воспаления и отсутствии подозрительных опухолевых очагов, что позволяет предположить диагноз галактофорита.
Периферические абсцессы молочной железы обычно возникают у женщин с ранее существовавшими кистозными поражениями. Такие пациенты имеют длительный анамнез кистозной болезни молочной железы с болезненным пальпируемым узлом и признаками локального воспаления. Диагностика периферических абсцессов с помощью УЗИ иногда может быть сложной из-за сложности визуализации абсцесса среди многочисленных других кистозных образований. Подозрение на воспалительный характер кистозного образования можно сделать на основании едва заметных признаков, в частности, утолщения стенки, фрагментации стенки или аномального содержимого кисты. Чрескожная пункция может привести к диагностике, одновременно позволяя дренировать скопления и, следовательно, ускорить выздоровление.
Гранулематозный мастит — воспалительное заболевание неинфекционного происхождения, специфически поражающее ткань молочной железы. С гистопатологической точки зрения это вызвано гранулематозной воспалительной реакцией, содержащей гигантские клетки. Его этиология неизвестна. Гранулематозный мастит обычно возникает у молодых женщин, часто после периода грудного вскармливания и в течение 5 лет после родов. Клинически он характеризуется либо локальным пальпируемым образованием с увеличением лимфатических узлов, либо более диффузным состоянием. В большинстве случаев он не связано с клиническими признаками воспаления, но иногда такие признаки могут преобладать. При значительном воспалительном компоненте часто наблюдаются асептические абсцессы с образованием свища между абсцессом и кожей. Проявления гранулематозного мастита очень разнообразны, и можно наблюдать все различные признаки воспаления, включая скопление жидкости, кожные симптомы и увеличение лимфатических узлов. Наличие множественных образований и увеличение лимфатических узлов имитирует мультифокальный рак молочной железы с поражением лимфатических узлов. Диагноз можно поставить с помощью гистологического анализа пунктата; действительно, его редко ставят только на основании клинических признаков и радиологических данных. На начальных стадиях заболевания, до проведения гистологического анализа и в связи с отсутствием положительных результатов бактериологического исследования, больных гранулематозным маститом часто сначала безрезультатно лечат противовоспалительными препаратами и стандартными антибиотиками, применяемыми при инфекционном мастите. Некоторых пациентов ошибочно направляют в онкологические центры из-за возможного воспалительного рака. Такие ошибочные диагнозы можно исправить с помощью гистологического исследования, показывающего гранулематозную реакцию, содержащую типичные гигантские клетки. В особых случаях необходимо исключить специфические инфекционные заболевания (например, туберкулез), которые могут приводить к образованию гранулем.
После получения гистологических данных о гранулематозном мастите пациенты должны получать системные пероральные стероиды, которые приводят к полному выздоровлению от этого заболевания. Хирургическое вмешательство требуется редко из-за эффективности системного лечения стероидами, и его следует использовать только у пациентов с рецидивирующими эпизодами или у пациентов, которые не реагируют на лечение стероидами.
Редкие формы мастита, вызванные воздействием специфических организмов, следует рассматривать в особых условиях. У больных с проникающими ранениями шипами, связанными с травматическим воздействием раны, рекомендуется поиск микроорганизмов семейства Nocardia, нетуберкулезных микобактерий и грибковой инфекции. Пациентов, побывавших в тропических странах, следует обследовать на Burkholderia pseudomallei, хромобластомикоз и Chromobacterium. Mycobacterium marinum следует искать в случае травмы в загрязненной воде (море, озере, аквариуме или бассейне). Таким же образом пациентов, получивших ранения в спа-бассейне или ванне, следует обследовать на наличие Pseudomonas aeruginosa.
Если пациенты контактировали с животными, такими как свиньи, морская рыба и домашняя птица, их следует проверить на наличие Erysipelothrix rhusiopathiae, вызывающего эризипелоидоподобные поражения. Пациентов, укушенных, особенно собаками или кошками, следует обследовать на наличие таких бактерий, как Pasteurella multocida и Capnocytophaga. Раны от укусов человека могут привести к воспалению, вызванному Eikenella corrodens. Пациенты, получающие иммунодепрессанты, такие как ВИЧ-положительные пациенты и пациенты, перенесшие трансплантацию, должны быть проверены на наличие грамотрицательных бактерий, таких как Nocardia и Crytococcus neoformans.
Инфекции после операций на груди или процедур интервенционной радиологии составляют значительную часть инфекций молочной железы. В этих случаях опрос пациента обычно дает четкую информацию, и диагноз обычно не представляет проблемы.
Практические меры, диагностический подход и базовая терапия воспаления молочной железы
Радиологи, осматривающие женщин, обращающихся за консультацией по поводу воспаления молочной железы, должны сначала опросить пациентку, чтобы получить любую информацию, которая может помочь диагностировать заболевание. Обстоятельства возникновения воспаления, например, во время кормления грудью, после операции на молочной железе или биопсии, очевидно, помогут сориентироваться в диагностическом подходе. Важно получить информацию о продолжительности воспаления молочной железы у пациентки. Недавнее и внезапное начало воспаления обычно не вызвано воспалительной карциномой. Однако в случаях, когда симптомы проявлялись едва заметно и прогрессировали довольно медленно, диагноз рака молочной железы следует заподозрить и с уверенностью исключить.
Далее пациента следует обследовать как можно тщательнее с использованием соответствующих методов визуализации, которые зависят от пациента и обстоятельств. Маммографию следует предлагать всем женщинам старше 30 лет с воспалением молочной железы и сочетать с ультразвуковым исследованием молочной железы и лимфатических узлов.
В сочетании с анамнезом пациента и клиническим обследованием результаты визуализации обычно вызывают у врача подозрения в случае воспалительной карциномы. При подозрении на воспалительную карциному необходимо быстро взять образцы тканей из подозрительных зон. После подтверждения диагноза показано МРТ молочной железы для определения степени распространения рака и возможного поражения лимфатических узлов и/или контралатеральной стороны.
Если первоначальная радиологическая оценка не выявляет явных признаков карциномы, радиологам следует поискать возможные скопления жидкости. При обнаружении при первичном ультразвуковом исследовании необходимо взять образцы жидкости молочной железы для бактериологического исследования и, если возможно, также собрать образцы тканей. У пациентов со значительным скоплением жидкости во время этой интервенционной процедуры следует дренировать скопившуюся жидкость. Таким образом, медикаментозное лечение, как описано ниже, может быть начато быстро. Такое лечение может назначить врач-радиолог с согласия лечащего врача. Как лечебный, так и диагностический подход следует пересмотреть и, возможно, скорректировать, когда станут доступны бактериологические/ гистологические результаты. Пациентке рекомендуется повторно проконсультироваться с врачом в случае быстрого клинического ухудшения.
Необходим повторный осмотр пациентки примерно через 1 неделю после начала лечения, чтобы определить, улучшились ли симптомы. В этом случае лечение препаратом следует продолжить. Визуализацию следует провести повторно примерно через 3 месяца после появления симптомов; Целью исследования является обследование пациентки вне клинически острой фазы, получение качественных изображений ранее воспаленной молочной железы и подтверждение отсутствия подозрительных радиологических результатов, которые могли бы указывать на рак молочной железы. Действительно, первоначальная оценка в острой фазе могла быть не оптимального качества или чувствительности, в частности, из-за меньшей компрессии груди по причине её болезненности связанной с воспалением.
Если радиолог не может обнаружить скопление жидкости во время первоначального обследования в острой фазе, но визуализирует только признаки воспаления, целенаправленная пункция в принципе невозможна или не рекомендуется. В таких случаях следует начать эмпирическое медикаментозное лечение в соответствии с рекомендациями, представленными ниже. Пациента следует снова осмотреть через 7 дней и продолжить лечение препаратами, если наблюдается явное клиническое улучшение. Последующая визуализация должна проводиться всем пациентам примерно через 3 месяца после появления симптомов.
Если к моменту первого раннего контрольного визита (7 дней) явных признаков клинического улучшения не наблюдается, то больного следует повторно направить к радиологу для проведения пункции, что должны позволить более точно поставить диагноз и при необходимости скорректировать лечение.
Крайне важно, чтобы и радиолог, и лечащий врач информировали пациентку о том, что любые изменения в развитии ее состояния, такие как быстрое ухудшение или рецидив после прекращения лечения, должны побудить ее как можно скорее обратиться к врачу снова.
Предлагаемая схема приема лекарств
Радиолог должен иметь возможность с согласия лечащего врача предлагать и проводить медикаментозное лечение. Медикаментозное лечение обычно основано на антибиотикотерапии и лечении системными и местными противовоспалительными препаратами.
При антибиотикотерапии следует учитывать анамнез пациента, в частности аллергию на пенициллин. Один грамм амоксициллина/клавуланата перорально 2 раза/день, который является антибиотиком первого выбора. Пациенты с известной аллергией на пенициллин должны получать клиндамицин по 600 мг 3 раза/день. Лечение следует продолжать в течение примерно 2 недель, даже если симптомы быстро исчезают после начала лечения. Такой длительный период лечения оправдан относительно плохим проникновением антибиотиков в ткани молочной железы.
Системное противовоспалительное лечение основано на использовании нестероидных противовоспалительных препаратов, таких как ибупрофен, в дозе 400 мг 3 раза/сут. Гастропротекторная терапия может быть назначена в зависимости от истории применения пациентом противовоспалительных препаратов.
Местное противовоспалительное лечение также может осуществляться либо с помощью кремов или гелей, содержащих нестероидные противовоспалительные препараты, либо с помощью пластырей, содержащих те же вещества, которые накладываются на кожу, где воспаление наиболее выражено. Местное противовоспалительное применение следует повторять 2 раза/сут. Местное охлаждение также может помочь.
*Также в публикации присутствуют эхограммы, маммографические снимки, а также снимки МРТ, микропрепаратов, схема.
*комментарии редактора